Часто задаваемые вопросы по родам
FAQ для будущей мамы

Можно ли во время родов есть и пить
Почему во время схваток нельзя кричать
Почему нельзя тужиться без разрешения врача
Почему нельзя тужиться в лицо
Почему во время родов нельзя сидеть
Почему во время схваток нельзя напрягаться
Почему во время родов нельзя лежать на спине
Когда перерезают пуповину
Зачем и как делают клизму перед родами
Зачем во время родов ставят капельницу с окситоцином
Зачем после родов на живот кладут лед
Можно ли во время родов есть и пить
Много лет в большинстве роддомов роженицам не разрешалось есть и пить во время родов. Это объяснялось тем, что в процессе родов может возникнуть необходимость введения общего наркоза (при показаниях к кесаревому сечению или ручному отделению плаценты); при этом появляется вероятность выброса содержимого желудка в рот, а оттуда в легкие, что в свою очередь может привести к тяжелой пневмонии (воспалению легких). Кроме того, во время схваток за счет рефлекторной связи, существующей между желудком и шейкой матки, порой возникает рвотный рефлекс, способный привести к рвоте. Чем больше содержимого находится в желудке, тем выше вероятность таких явлений. Однако в наши дни подавляющее число кесаревых сечений проводится под местной анестезией, да и современные методы общей анестезии сводят риск аспирации к минимуму.
" По новым рекомендациям ВОЗ, роженицам с нормальным течением родов и пить, и есть легкую пищу можно.
А по некоторым современным исследованиям - это даже полезно: медики пришли к выводу, что во время еды задействованы все мышцы человека, а значит, в том числе и матка. Кроме того, любимая еда приносит роженицам положительные эмоции и в результате снижаются болевые ощущения. И наоборот, стресс, вызванный запретом на еду и питье, может удлинить и осложнить роды - у голодной женщины замедляется родовая деятельность из-за повышения уровня адреналина. Правда, важное условие: пейте и ешьте только в том случае, если вам этого хочется!
Почему во время схваток нельзя кричать
Во время крика мать теряет силы, а ребенок получает меньше воздуха, когда он ему жизненно необходим – он и без того во время схваток испытывает кислородное голодание. Это связано с тем, что в момент сокращения мышц матки происходит сдавливание маточных сосудов, питающих плаценту– соответственно, плод получает намного меньше кислорода и питательных веществ. И роженица во время крика также испытывает недостаток кислорода и потерю сил, которые ей будут необходимы во время потуг. Кстати, крики во время потуг также мешают благополучному течению процесса изгнания плода.
Кроме того, крики во время схваток лишают сил роженицу, а еще из-за крика вы можете не услышать важное указание врача.
Кричать же во время потуг – самое бесполезное занятие. Крик выносит все ваши потужные усилия наверх и малыш не двигается с места. Крики увеличивают риск разрывов, так как напрягаются мышцы тазового дна и промежности. Крик нам может пригодиться только в момент «коронования», когда головка малыша начинает выходить самым крупным размером - в этот момент очень важно не толкать его сильно, чтобы не травмировать промежность. Да и тут кричать не стоит, можно просто продышать потугу «собачкой».

Почему нельзя тужиться без разрешения врача, акушера
Когда после всех периодов схваток у вас появляется желание потужиться, очень похожее на позывы к дефекации (желание опорожнить кишечник), нельзя немедленно его реализовывать. Несвоевременные потуги могут привести к травмированию как матери, так и ребенка. Желание тужиться возникает тогда, когда головка плода совершает давление на мышцы тазового дна. Но у всех женщин разный порог чувствительности, поэтому и потуги у кого-то начинаются, когда головка находится еще высоко и не продвинулась по родовому каналу, а у кого-то — когда головка малыша уже расположена на тазовом дне.
Если всё развивается так, как описано во втором случае, вам разрешат попробовать потужиться немедленно, в противном случае необходимо пропускать потуги, используя специальные дыхательные приемы. Такая необходимость вызвана следующим: головка плода должна постепенно проходить по родовым путям, ведь во время преодоления этого короткого, но очень непростого пути она подвергается так называемой конфигурации, когда кости черепа накладываются одна на другую наподобие черепичной крыши. Это происходит за счет наличия между ними швов и родничков — участков, где нет костной ткани, а есть только соединительная (после рождения малыша эти участки постепенно закрываются костной тканью). Если потужиться в тот момент, когда головка плода находится в самом начале родового канала и её конфигурация еще не произошла, то продвижение может оказаться травмоопасным для ребенка.
Еще одно обстоятельство, которым определяется необходимость своевременных потуг — это состояние шейки матки. Если произвести попытку потужиться, когда она еще не до конца раскрылась, то при продвижении головки вперед с помощью сокращения мышц брюшного пресса (это и есть потуги) высока вероятность разрывов шейки матки головкой плода.
" Поэтому при появлении первого желания потужиться постарайтесь дышать часто и поверхностно (продышать потугу) и сразу же зовите кого-нибудь из медицинского персонала.
Почему во время потуг нельзя тужиться в лицо, надувать щеки
Во время родов очень важно правильно тужиться: от поведения мамы в этот период зависит состояние как самой женщины, так и ее ребенка. Для правильных и плодотворных потуг первым делом следует набрать полную грудь воздуха. Это не сложно. Неверными могут оказаться последующие действия.
" Так, например, многие роженицы надувают щеки, напрягают мышцы лица, глотку — то самое «тужиться в голову», при этом потуга получается абсолютно неэффективной, головка плода не продвигается по родовому каналу. Более того, после таких потуг на лице и на глазах могут образоваться небольшие кровоизлияния от лопнувших капилляров.
Быстрый выдох во время потуг моментально ослабляет давление на матку, и ребенок, подталкиваемый «к выходу», резко «отступает». Такие рывки могут даже травмировать малыша! Так что выдыхайте медленно и плавно. Чтобы роды завершились быстро и благополучно, нужно, набрав полную грудь воздуха, как бы проглотить его (но не выдыхать).Затем прижать подбородок к груди, упереться ступнями ног в приспособления, предусмотренные специально для этого на родильном кресле, а руками потянуть на себя поручни. Необходимо максимально напрячь мышцы передней брюшной стенки (аналогичные действия человек осуществляет при запоре). Тужиться нужно в течение 15-20 секунд, после этого плавно выдохнуть, затем сразу вдохнуть полную грудь воздуха и повторить все заново. Эти действия необходимо повторить трижды за одну потугу.
Почему во время родов нельзя сидеть
Положение сидя — самое неудачное для родов. Об этом нужно помнить ближе к концу первого периода родов, когда схватки становятся достаточно частыми (через 1-2 минуты) и сильными, и тем более при появлении первого желания потужиться.
В этот момент головка малыша уже вступила в родовой канал и, принимая положение сидя, мама тем самым создает препятствие для ее рождения, увеличивая давление на нее. Кроме того при этом нарушается кровоток в конечностях и возникает застой венозной крови в тазу. Поэтому для процесса родов лучше выбирать иные позы.
Почему во время схваток нельзя напрягаться
Во время схваток нельзя напрягаться, зажиматься. Наоборот, следует максимально расслабить все мышцы. Помните: частое напряжение мышц тазового дна способно привести к более болезненным схватками к спазмам шейки матки, а болезненные схватки будут препятствовать открыться матке в нужный срок. К тому же, чем сильнее напрягаешься, тем больнее становится.
Во время первого периода родов шейка матки сглаживается, происходит раскрытие маточного зева, что и позволяет ребенку родиться. В это же время маточные сокращения (схватки) выталкивают плод из матки. Напряженные мышцы таза и конечностей препятствуют продвижению младенца по родовым путям. Если же мышечное напряжение отсутствует, то все эмоциональные реакции затухают, в том числе и болевые ощущения.
" Таким образом, если во время родов ваше тело совершенно расслаблено, то это устраняет излишний тонус шейки матки, который и провоцирует болезненные ощущения во время схваток. В состоянии полного расслабления и спокойствия повышенная активность матки воспринимается просто как сокращение мышц.
Для снижения напряжения следует использовать все возможные резервы: правильное дыхание, самообезболивающий массаж, принятие удобной позы, ароматерапию, музыку.
Не нужно напрягаться и во время осмотров доктора (он определяет раскрытие шейки матки, её эластичность, положение плода, продвижение головки или тазового конца), так как напряжение также лишь усилит болевые ощущения. В момент влагалищного исследования старайтесь дышать часто и поверхностно, расслабить все группы мышц, особенно промежности.
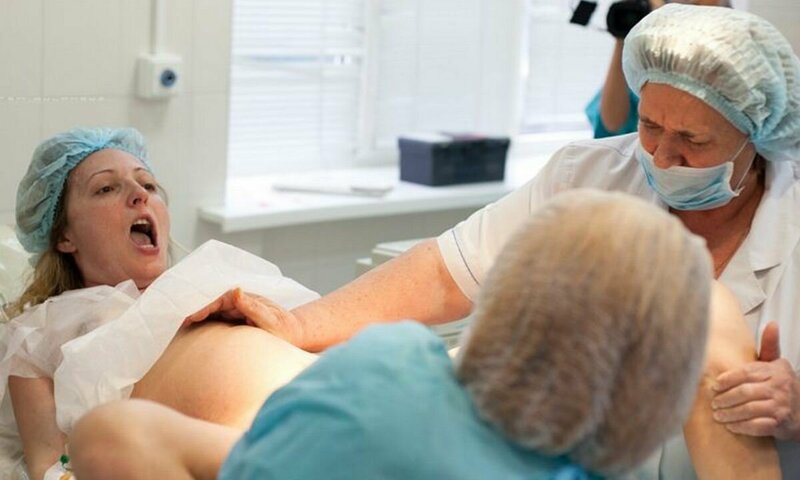
Почему во время родов нельзя лежать на спине
Когда женщина лежит на спине, матка с плодом давит на крупные кровеносные сосуды, что, в свою очередь, ухудшает отток венозной крови от нижней части тела, в том числе от органов малого таза.
" Это уменьшает количество обогащенной кислородом крови, поступающей в плаценту, и затрудняет кровообращение между мамой и ребенком, может вызвать головокружение, ощущение дурноты.
Именно в этом и заключается так называемый синдром нижней полой вены. Кроме того, в такой позе матка сокращается неэффективно, ее шейка раскрывается медленно. Эта поза усложняет правильное вставление и поворот головки ребенка, усиливает болезненные ощущения женщины. Если вы по каким-либо причинам вынуждены во время схваток находиться в кровати, постарайтесь принять положение лежа на левом боку или полусидя.
Положение лежа на спине оправдано лишь в некоторых случаях. Например, тогда, когда беременность недоношенная, у ребенка отмечаются признаки внутриутробной задержки, когда роды стремительные, а также при тазовом предлежании. Лежать на спине рекомендуют на определенном этапе эпидуральной анестезии, когда необходимо, чтобы анестетик симметрично распространился над оболочкой спинного мозга.
Когда должны перерезать пуповину
" Вот что рекомендует на сегодня ВОЗ: "Для улучшения состояния здоровья матери и ребенка и питания родившегося рекомендуется отсроченное пережатие пуповины (не ранее, чем через 1 минуту после рождения)".
Этого правила придерживаются и в российских роддомах.
Исследования показали, что при раннем (в течение 60 секунд) зажиме пуповины более вероятно развитие у младенца железодефицитной анемии, так как часть крови остается в плаценте. Если зажим накладывают не сразу, а через несколько минут, кровь из плаценты может поступать в организм новорожденного. И это позволяет избежать дефицита железа, которым страдают многие младенцы, на протяжении нескольких месяцев. Ведь во время родов в плаценту переходит до 150 мл крови плода - почти половина всего объема!. Возвращение крови помогает заполнить легочный круг кровообращения и обеспечить хорошее кровоснабжение внутренних органов малыша.
Еще один аргумент в пользу перерезания пуповины после прекращения пульсации: так меньше риска занести инфекцию. Кровеносные сосуды уже спадаются, кровоток прекращается, опасность переноса бактерий почти отсутствует.
Однако есть случаи, когда пуповину рекомендовано перерезать сразу:
- При рождении первого из близнецов (или всех, кроме последнего).
- В случаях осложнений, требующих немедленного проведения реанимационных мероприятий: при асфиксии, сложного обвития пуповиной и т. д.
- При риске развития конфликта по резусу и группе крови. Если в крови женщины есть антитела, то пуповину зажимают сразу, чтобы материнская кровь не попала в организм ребенка и не вызвала осложнений.
Еще одна опасность отсроченного перерезания пуповины - возможный избыток эритроцитов в крови ребенка. «Лишние» эритроциты гибнут, из-за этого печень новорожденного вынуждена работать с большой нагрузкой, что приводит к появлению физиологической желтухи.

Зачем и как делают клизму перед родами
Вопросы о том, насколько необходима эта процедура, возникает у многих женщин, порой даже вызывая панику. Дело в том, что на протяжении схваток, а особенно в период потуг и рождения плода, женщина ощущает довольно сильное давление на тазовое дно, непроизвольно тужится. Поэтому, даже если у женщины недавно был стул, не исключена возможность его повторения. Именно из соображений гигиены, да и для нормального психологического состояния женщины, перед родами и делают клизму.
Кроме того, очищение кишечника - это обязательная процедура перед кесаревым сечением, так как в первые дни после операции ни в коем случае нельзя тужиться, чтобы избежать расхождения швов.
Как это происходит? Роженица проходит в процедурную, ложится на левый бок, а медсестра при помощи клизмы вводит ей в кишечник около 1,5 литров жидкости. Дальше роженице разрешают принять душ.
" После клизмы нужно быть готовой к усилению схваток и ускоренному раскрытию шейки матки.
Некоторые женщины пытаются самостоятельно очистить кишечник нестандартными способами, например, при помощи слабительных свечей и микроклизм. Однако вряд ли они обеспечат такое же полное опорожнение кишечника, как эта медицинская процедура.
Впрочем, ВОЗ не рекомендует применение клизмы при обычных родах, поэтому сейчас в роддомах вам не будут ее делать без вашего согласия - решайте сами!
Зачем во время родов ставят капельницы с окситоцином
При слабой родовой деятельности для усиления сокращений матки в роддомах нередко используют разные препараты. Наиболее известным и широко применяемым до сих пор является окситоцин (так называемый гормон родов).
Окситоцин — это сложный по своей структуре гормон, который формируется в головном мозге женщины и выполняет в организме функции, которые связаны с родами и лактацией. Окситоцин с потоком крови из головного мозга попадает к органам-мишеням — матке и молочным железам, оказывая на них воздействие. Он является природным стимулятором гладкой мускулатуры матки, повышает ее сократительную активность, а также влияет на лактацию, усиливая секрецию пролактина (гормона, ответственного за выработку молока). Еще он способствует сокращению миоэпителиальных клеток (клеток, в которых вырабатывается молоко), что приводит к продвижению молока в протоки из молочных желез. Исследования показали, что окситоцин участвует и в формировании тесной связи между матерью и ребенком сразу же после родов.
Зачем же и как в родах добавляют окситоцин искусственно?
Вводят окситоцин только внутривенно, внутримышечно, реже подкожно. После внутривенного введения сократительная активность матки проявляется уже через 3-5 минут и продолжается около 3-х часов. До плода доходят совсем незначительные количества препарата, не оказывая на него воздействия. Исходя из этого и были разработаны показания для его применения.
" Окситоцин назначается вовсе не "всем подряд", а только с лечебной целью - не для стимуляции родов при нормально протекающей беременности для быстрого завершения, и не для стимуляции, выполняемой по желанию беременной.
Поэтому в настоящее время показания к назначению окситоцина достаточно четко определены.
Окситоцин назначается:
- для вызывания и стимуляции родовой деятельности по медицинским показаниям, т. е. в тех случаях, когда требуется быстрое родоразрешение естественным путем из-за высокого риска развития осложнений у матери и плода. Это происходит, к примеру, при преждевременном излитии околоплодных вод и отсутствии схваток, так как длительный безводный период (12 часов и более) повышает риск инфицирования матки и плодных оболочек. Необходимо быстрое родоразрешение и при тяжелом гестозе беременной (состояние, при котором появляются отеки, белок в моче, повышается артериальное давление), когда страдают и мать, и плод. Показанием для необходимости введения окситоцина является также наличие резус-конфликта (в данном случае в организме матери вырабатываются антитела, разрушающие красные кровяные клетки плода). Но даже в перечисленных ситуациях окситоцин используется только в том случае, если шейка матки готова к родам — укорочена, размягчена, канал ее приоткрыт. Если же шейка не готова, то используют различные методы, ускоряющие ее созревание, а затем уже вводят окситоцин;
- при слабой родовой деятельности, для стимуляции или повторного усиления её, при ослаблении или полном прекращении сократительной активности матки. Слабая родовая деятельность — это состояние, при котором продолжительность, интенсивность и частота схваток недостаточны, поэтому раскрытие, сглаживание шейки матки и продвижение плода происходят достаточно медленно. Своевременное назначение окситоцина при слабой родовой деятельности позволяет избежать множества осложнений;
- после родов окситоцин широко назначается в основном для сокращения матки, чтобы избежать послеродовых маточных кровотечений. С этой же целью препарат вводят в мышцу матки при проведении кесарева сечения;
- окситоцин применяется для лечения лактостаза, так как он облегчает начальный отток молока из молочных желез в раннем послеродовом периоде.
Окситоцин противопоказан:
- при несоответствии размеров таза и головки плода, а также при неправильном его положении, когда родоразрешение естественным путем невозможно (при узком тазе, при гидроцефалии, при крупном плоде, при поперечном положении плода, при предлежании пуповины или при ее выпадении, а также при предлежании плаценты, так как данная ситуация несет угрозу развития кровотечения и является показанием к кесареву сечению);
- при незрелости шейки матки;
- при наличии на матке рубцов, в том числе после кесарева сечения и миомэктомии (операции по удалению миомы), так как возможна несостоятельность имеющихся рубцов, а следовательно, и угроза разрыва матки;
- при угрозе разрыва матки, что опасно для жизни матери и плода;
- при наличии опухоли шейки матки, атрезии (заращении шейки матки) и ее рубцовых изменениях, которые препятствуют её открытию;
- при наличии данных у роженицы о повышенной чувствительности к окситоцину (если, например, имеются данные о гиперстимуляции матки окситоцином в предшествующих родах);
- с особой осторожностью решают вопрос о назначении окситоцина при многоплодной беременности и миоме матки.
- крайне осторожно используют окситоцин и при наличии у плода признаков гипоксии — недостаточного поступления кислорода, так как при его введении схватки становятся чаще и продолжительнее, а во время схваток значительно ухудшается кровоснабжение плаценты.
Зачем после родов кладут на живот грелку со льдом
На рождении ребенка роды не заканчиваются: через 10-15 минут матка вновь начинает сокращаться, затем происходит рождение плаценты. Роды считаются завершёнными, если обследование врача показало, что матка освободилась от всех частичек плаценты, пуповины и других органов, которые помогали внутриутробному развитию малыша. После этого маме на живот кладут грелку со льдом, чтобы придавить матку, тем самым ускорив её сокращение, а также для уменьшения послеродового кровотечения (за счет охлаждения кровеносных сосудов).
Впрочем, в последние годы все чаще в роддомах обходятся без этой процедуры, опасаясь переохлаждения организма. Достаточно того, что родильница в первые два часа после родов будет под пристальным наблбюдением медиков.
Подготовила Эвита,
обновлено ТЕАМА,
13.09.21